La charge de travail des soignants
Pour comprendre ce mal être des soignants, il faut voir comment ont évolué leurs conditions de travail.
Alors que l’activité hospitalière a beaucoup augmenté, l’emploi médical lui, n’a pas connu la même évolution.
De 2003 à 2018 – soit juste avant la mise en place du financement de l’hôpital par la tarification à l’acte – l’activité à l’hôpital a augmenté de 32%. Dans le même temps, l’emploi médical n’a, lui, progressé que de 19%.
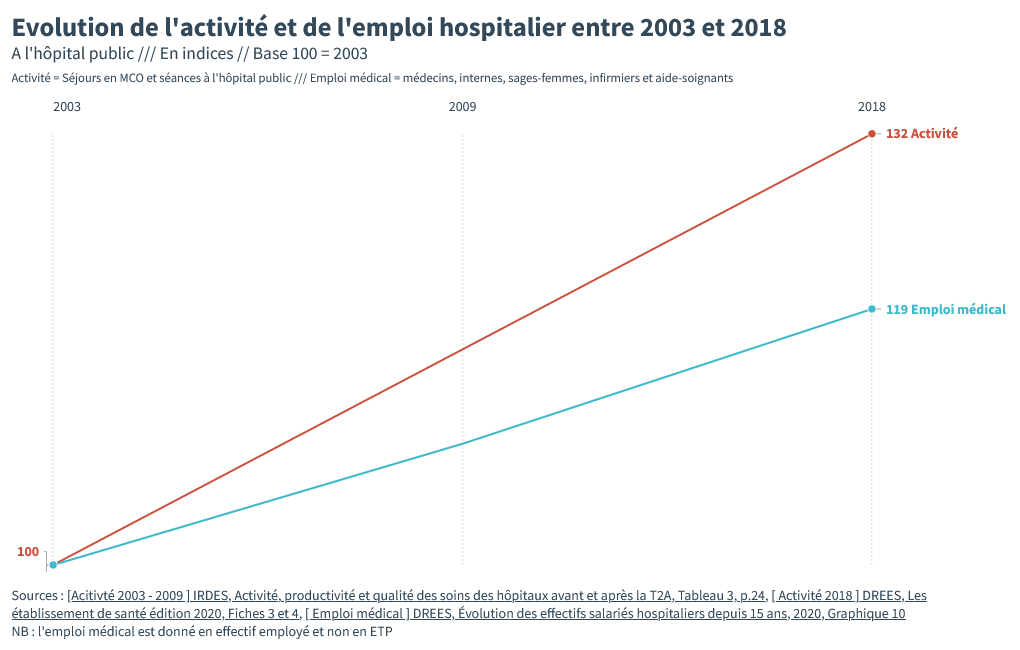
Les 100 000 soignants embauchés n’ont pas suffi à absorber l’augmentation de l’activité à l’hôpital public, les soignants doivent aujourd’hui effectuer 10.9 % de soins en plus. Quand en 2003 ils s’occupaient de 9 patients, ils en ont 10 aujourd’hui à soigner.
Attention, ce chiffre est une moyenne. Dans certains services, ceux qui ont connu des plus grandes augmentations d’activité ou des difficulté particulière à recruter, c’est pire ! Les soignants doivent y affronter des augmentations de cadence encore plus brutales.
Une précision enfin sur ces chiffres. Il s’agit de statistiques des “effectifs” et non des équivalents temps plein. Le graphique compte le nombre de personnes employées mais ne nous dit pas si elles travaillent à temps partiel ou à plein temps.
Cette nuance a son importance parce que les médecins, les infirmières, les aides-soignantes, ne sont pas tous à temps plein. Le temps partiel est fréquent à l’hôpital.
Si ce temps partiel a augmenté entre 2003 et 2018, alors le décrochage entre effectifs et activité est encore pire que ce que décrivent nos chiffres.
Si la proportion de temps partiel a augmenté, alors chaque “emploi médical” que vous voyez là, représente moins d’heures de travail en 2018 qu’en 2003.
On aurait aimé trouver des stats en “ETP”, en “équivalent temps plein” pour tous les soignants à l’hôpital mais après de longues recherches, nous n’y sommes pas parvenus.
Malgré cette nuance, on observe qu’en moyenne, les effectifs n’ont pas du tout suivi l’augmentation de l’activité. Cette moyenne cache aussi une réalité majeure de l’hôpital public : certaines professions sont plus impactées que d’autres.
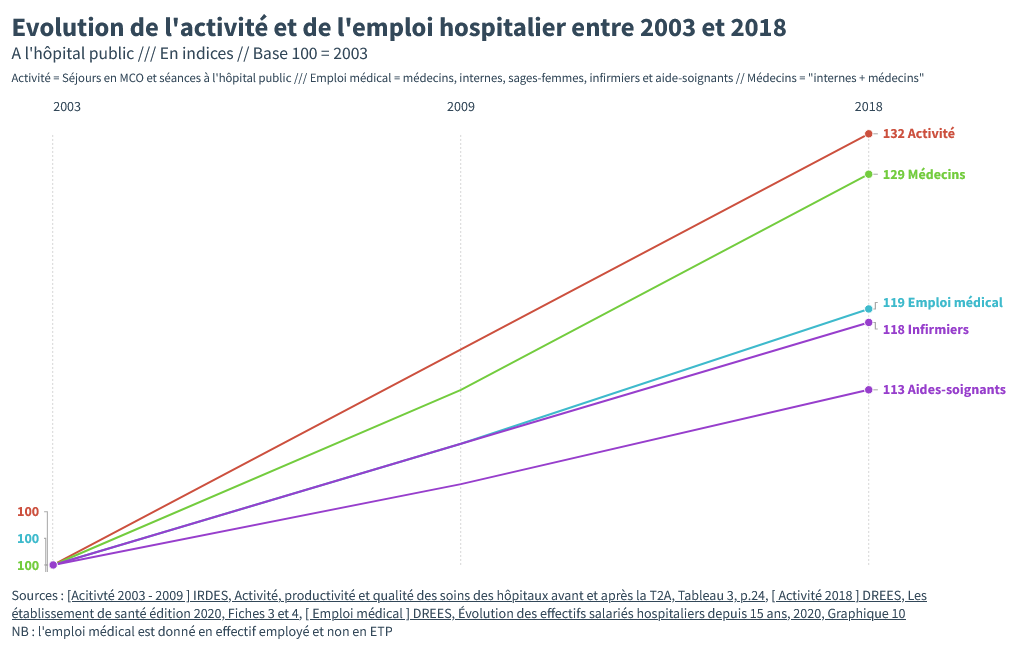
Lorsqu’on décompose “l’emploi médical”, on remarque que certaines professions ont connu moins de recrutements que d’autres. Les infirmières sont dans la moyenne, les aides-soignantes sont en dessous et, dans le haut de la hiérarchie hospitalière, la réalité est différente.
Les effectifs des médecins ont progressé de 29%, soit quasiment autant que l’activité hospitalière. Une précision s’impose : si l’augmentation du nombre de médecins a suivi l’activité, c’est surtout parce que le nombre d’internes, les jeunes médecins qui finissent leur formation, a explosé.
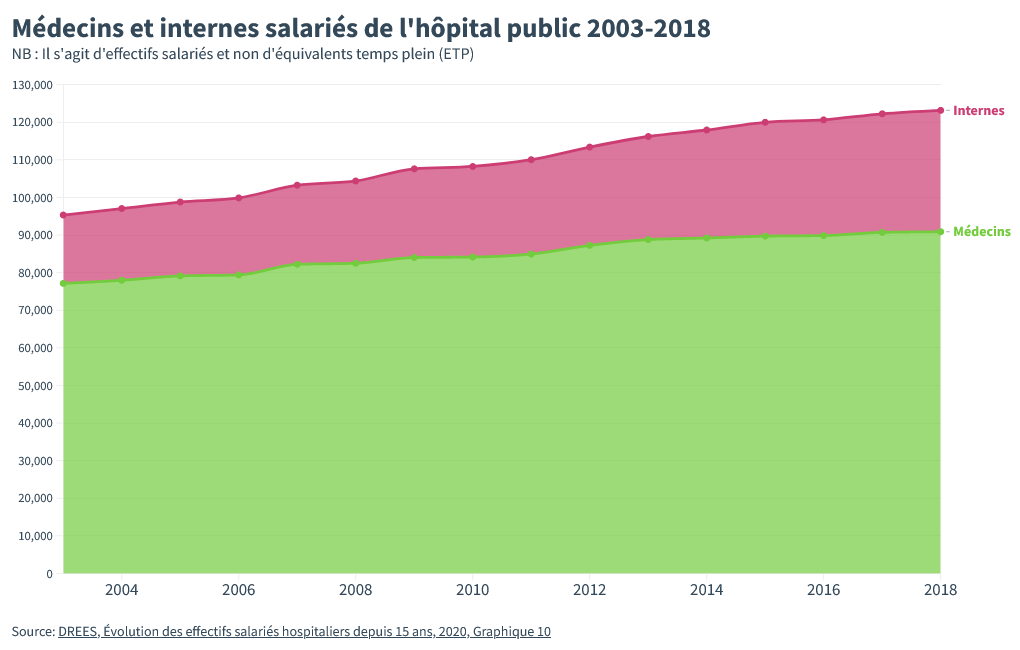
Quand en 2003 à l’hôpital vous aviez plus de quatre médecins pour encadrer un interne, aujourd’hui ce ratio d’encadrement est tombé à 3 pour 1. Autrement dit, aujourd’hui à l’hôpital on a plus de chances d’être soigné par un interne qu’il y a 15 ans.
La rémunération des soignants
Regardons maintenant comment sont payés nos soignants.
Les médecins salariés à l’hôpital français sont moins bien payés qu’ailleurs.
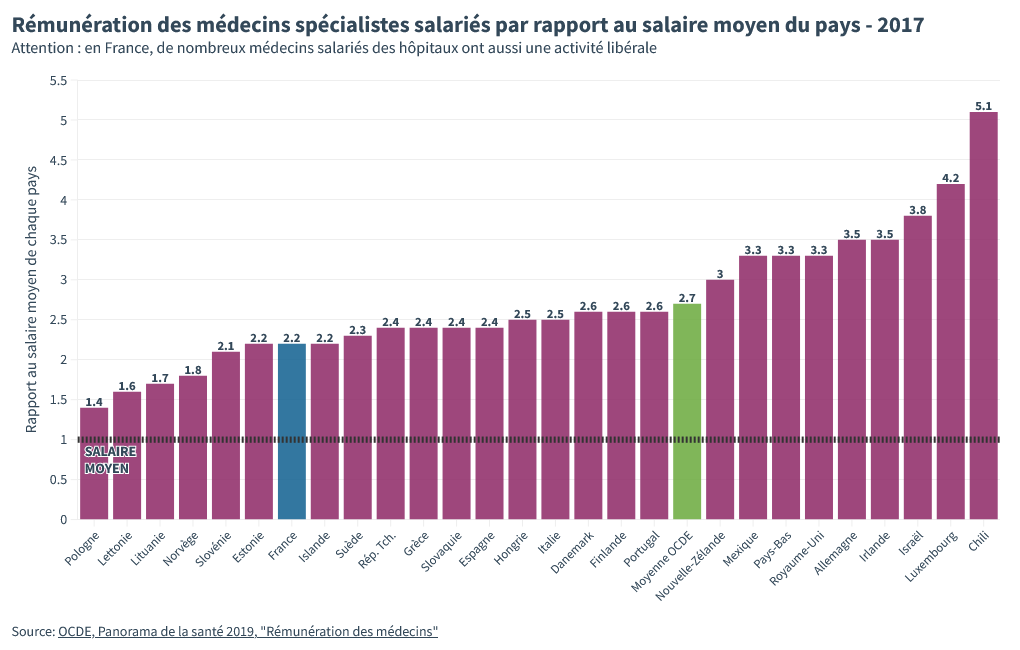
Attention, ils ne sont pas dans la misère, en France ils gagnent 2.2 fois le salaire moyen, mais vous voyez que c’est en dessous de la moyenne des autres pays de l’OCDE, le club des pays dits “riches”. Et c’est bien en dessous de pays comme le Royaume Uni, l’Allemagne où ou les Pays-Bas où les mêmes médecins gagnent 3,3 fois le salaire moyen.
Une précision sur les données : lors de nos recherches, nous n’avons trouvé des statistiques de comparaison internationale des rémunérations des médecins hospitaliers uniquement pour les médecins spécialistes salariés. Les médecins généralistes et les médecins non salariés sont donc exclus de cette analyse. Il faut savoir qu’hormis les urgentistes – et encore, ce n’est plus le cas aujourd’hui – les médecins hospitaliers sont pour l’extraordinaire majorité des médecins spécialistes.
Une nuance sur la rémunération de ces médecins : en France, les médecins à l’hôpital cumulent assez souvent une activité à l’hosto et une activité libérale en cabinet ou, comme le dit la Sécu, en ville. Pour tous ces médecins, la réalité des rémunérations est donc souvent plus favorable que ce que vous voyez sur ce graphique.
La rémunération à l’hôpital, en réalité, c’est surtout un problème pour les autres métiers et particulièrement pour les infirmiers.
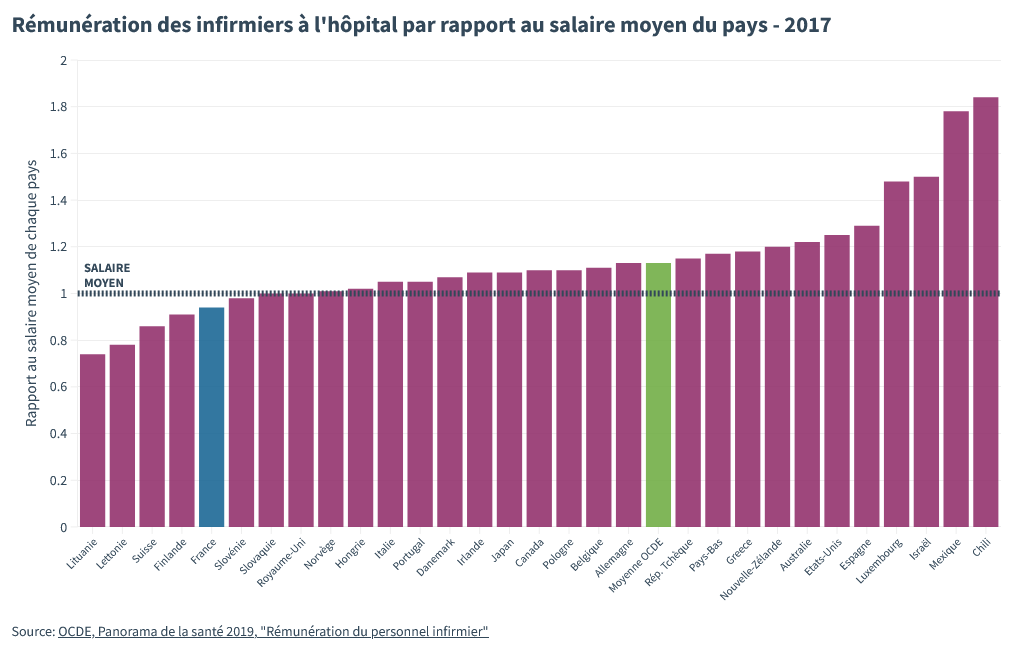
En 2017 la France était 26ème sur 30 parmi les pays de l’OCDE En 2017 – donc avant le Ségur et les annonces post Covid – un infirmier à l’hôpital français gagnait moins que le salaire moyen. En Espagne, aux Etats-Unis, aux Pays-Bas, en Allemagne où comme vous le voyez dans l’essentiel des pays de l’OCDE, leur situation était bien meilleure.
Nous n’avons pas trouvé de données comparatives pour les rémunérations des aides-soignants. Nous savons toutefois qu’ils sont encore moins bien payées.
On comprend donc qu’en France à l’hôpital, non seulement le taff est difficile mais, en “prime”, les rémunérations sont plus faibles que dans d’autres pays riches. Ça pose un problème particulier quand les hôpitaux sont situés à Paris ou dans d’autres métropoles au coût de l’immobilier important.
Dans ces coins-là, vivre avec un salaire d’infirmier ou d’aide-soignant est très compliqué voire carrément impossible. Avec des loyers très élevés, les soignants doivent habiter toujours plus loin de l’hôpital.
Ce décrochage entre la difficulté du taff d’un côté et la rémunération d’un côté, et les loyers de l’autre fait que certains services ont du mal à recruter et se retrouvent en sous-effectifs chronique, notamment d’infirmières.
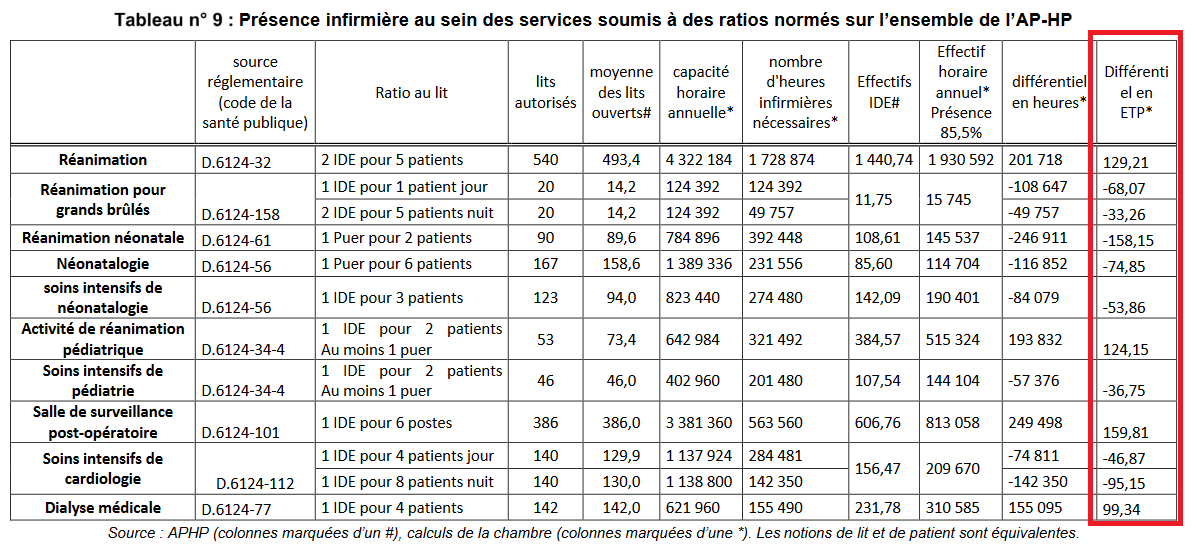
Nous n’avons pas trouvé de statistiques générales sur ce sous-effectif mais nous sommes tombés sur un rapport de la Cour des comptes sur les hôpitaux de Paris et de proche banlieue (AP-HP) qui montre à sa page 29, qu’en 2011-2016, de nombreux services n’atteignaient pas le ratio d’infirmiers par patients qu’exigent les normes de soin.
Le cercle vicieux des soignants à bout
L’augmentation de l’activité, le manque de personnel et les piètres rémunérations ont tiré sur la corde des soignants jusqu’à la faire craquer. Un indice de cela : l’évolution des arrêts maladies.
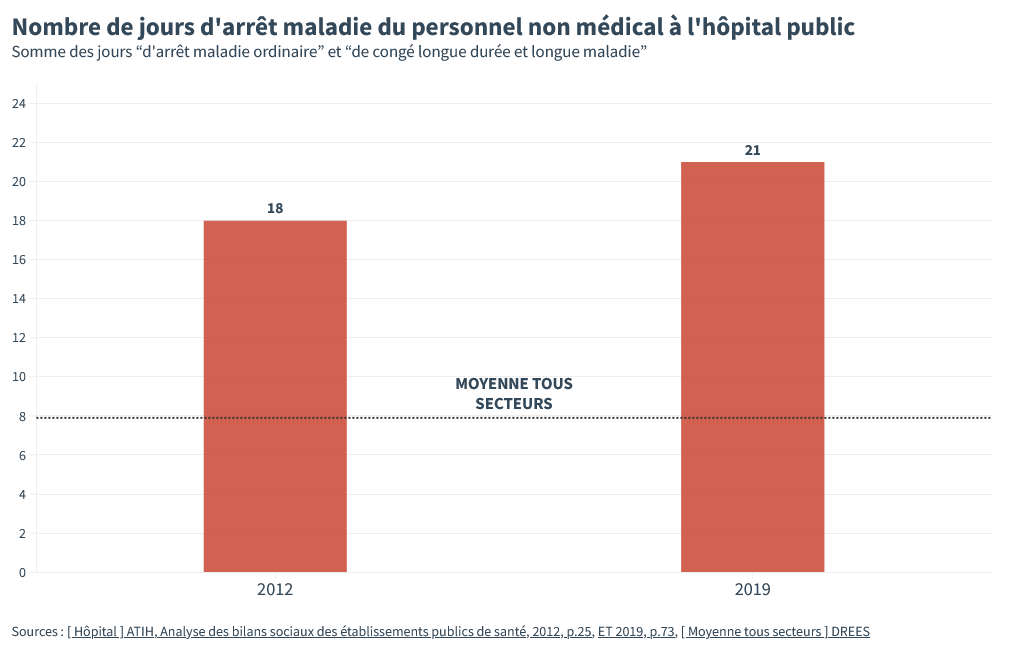
En 2012, le personnel “non médical” de l’hôpital – c’est-à-dire tout le monde sauf les médecins et les pharmaciens, des sages-femmes aux techniciens en passant par le personnel administratif, les ASH et le aides-soignants – comptait déjà 18 jours d’arrêt maladie par an.
18 jours, c’est 2 fois plus que la moyenne nationale. Dans les autres métiers, c’est moins de 8 jours par an.
En 2019, les arrêts maladie à l’hôpital ont encore augmenté, c’est monté à 21 jours. Et ces 21 jours, c’est une moyenne. Dans certains hôpitaux, c’est encore pire.
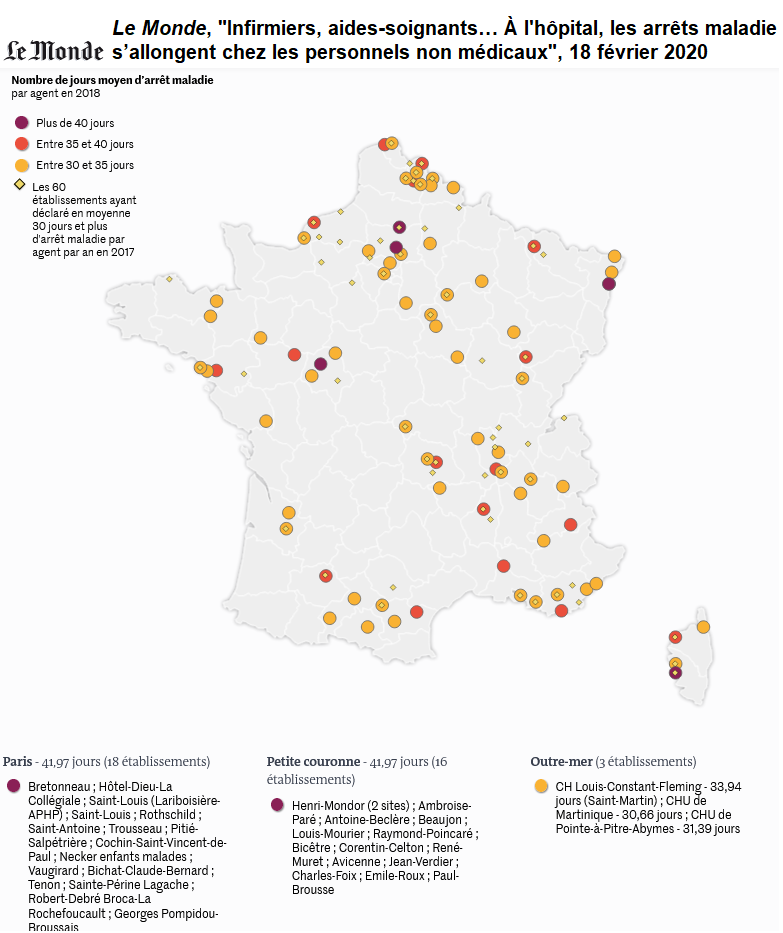
Cette carte compilée par Le Monde, montre en violet les hôpitaux qui font face à plus de 40 jours d’arrêt maladie en moyenne sur le personnel non médical. Concrètement, ça veut dire qu’en permanence, plus de 10 % du personnel est en arrêt.
Des arrêts maladie qui s’envolent, c’est une situation qu’on retrouve particulièrement à Paris – 34 hôpitaux de la petite couronne sont concernés. On retrouve notre problème de loyers trop chers et de sous-effectif.
Nous voici face au cercle vicieux de l’hôpital public : plus un hôpital a des difficultés à recruter, plus il est en sous-effectif et donc, plus les conditions de travail sont dures pour les soignants restants. Cette pénibilité du travail génère des arrêts maladies, ce qui aggrave encore le manque de personnel. Avec 10 % de personnel en arrêt, les conditions de travail se dégradent encore et ainsi de suite. Plus on manque de personnel, plus c’est dur, et plus c’est dur, plus on galère à recruter et garder les gens.

Cette usure des soignants jusqu’à la corde, elle explique une partie des “fermetures de lits “ou des “fermetures de services”.
Si dans un service particulièrement tendu, des soignants s’arrêtent, prennent des vacances, le service se retrouve obligé de réduire temporairement son activité : de fermer temporairement des lits ou même de fermer complètement quelques jours.
Ce phénomène de fermeture de lits faute de soignants, on l’a tous remarqué avec la crise du Covid. Seulement, il faut savoir que cette situation “Covid”, elle existe TOUS LES ÉTÉS et TOUS LES NOËLS.
En voici une illustration, figurant dans le rapport de 2021 de la Cour des comptes sur les soins critiques (p.71), pour les services de réanimation
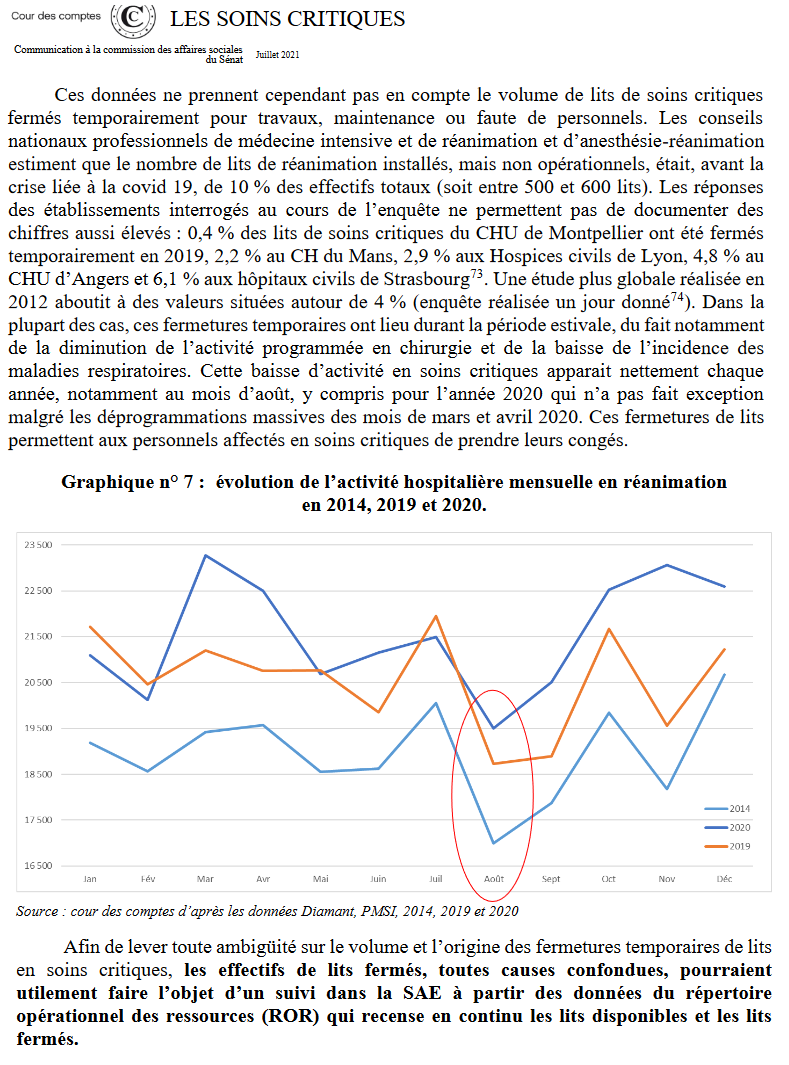
A chaque “vacances”, des services doivent réduire la voilure ou fermer parce qu’ils n’ont pas assez de personnel pour tourner.
Des hôpitaux financièrement au bord du gouffre
Pour réussir à respecter des budgets trop serrés année après année, les hôpitaux ont dû tailler en pièce leurs investissements. Le long terme est passé à la trappe.
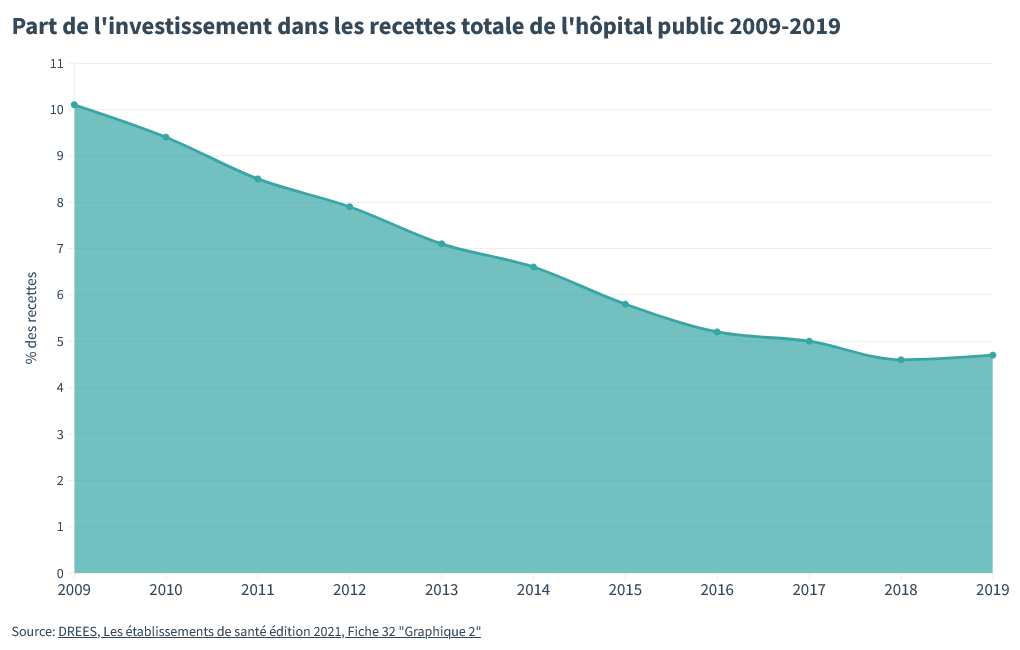
En seulement 10 ans, de 2009 – juste après la crise financière – à 2019 – juste avant le Covid, l’investissement des hôpitaux publics est passé de 10,1 à 4,7% des recettes.
Malgré ces coupes à la hache dans leurs investissements, malgré des économies partout, les hôpitaux publics se sont retrouvés systématiquement en déficit. Il leur manque des centaines de millions d’euros depuis le milieu des années 2000.
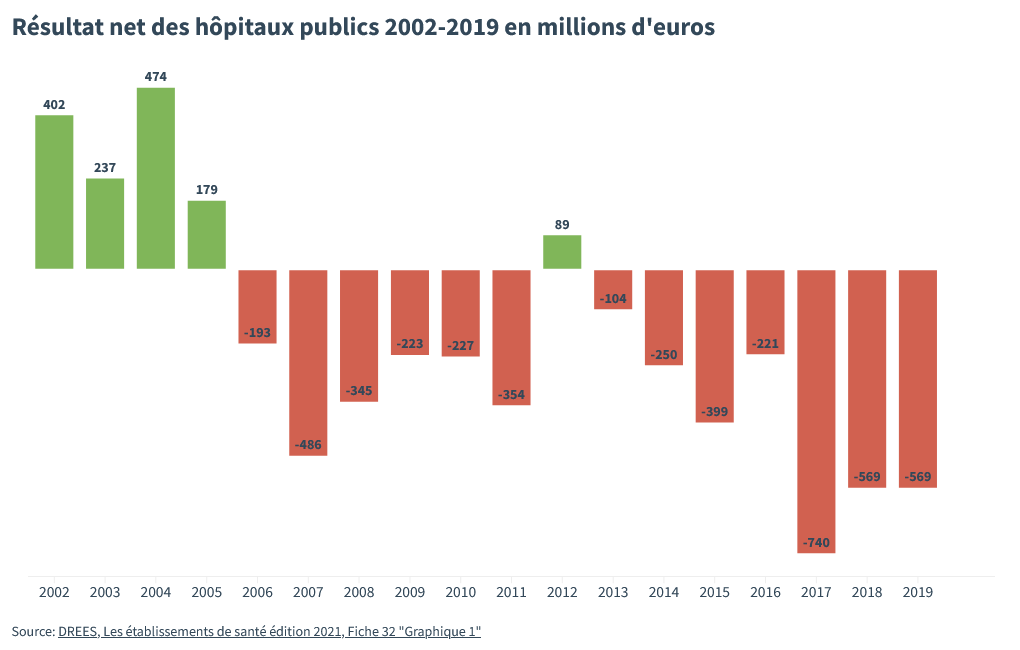
Conséquence de ces déficits systématiques : les hôpitaux ont dû s’endetter auprès des marchés financiers.
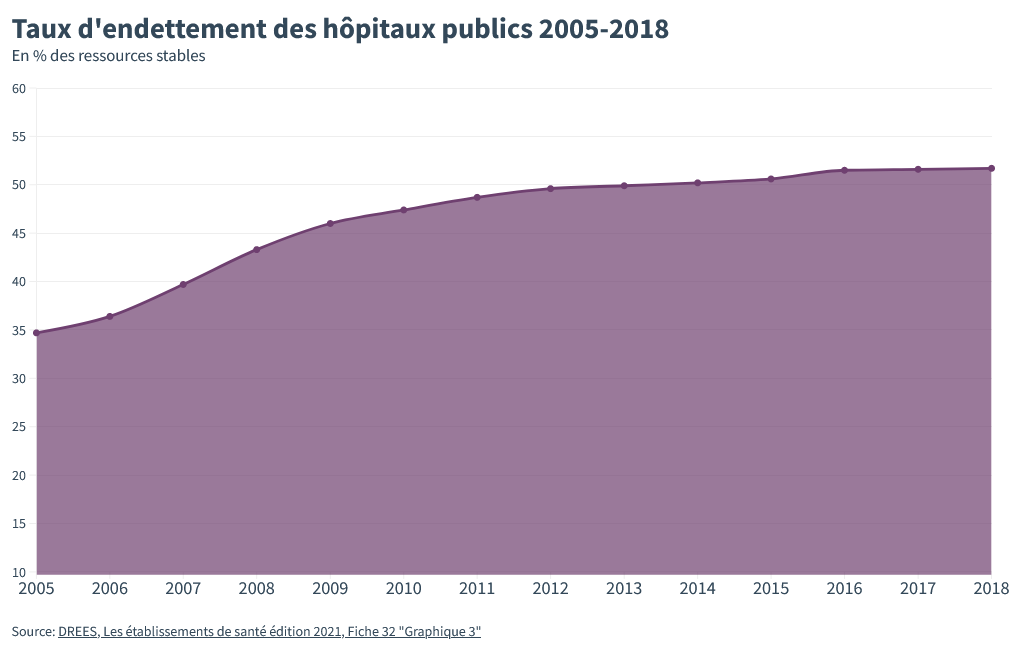
Entre 2005 et 2019, leur taux d’endettement est passé de 35 % à plus de 50%.
D’après un rapport de 2020 de l’IGAS sur la dette hospitalière (p.15 et 84), de nombreux hôpitaux français sont même dans une situation de surendettement. , de nombreux hôpitaux sont littéralement, “surendettés”.

On arrive à un point où les montants de la dette hospitalière représentent des importantes sommes d’argent. En 2005, la dette de tous les hôpitaux publics était d’un peu moins de 12 milliards d’euros. Elle est aujourd’hui trois fois supérieure et atteint flirte avec les 30 milliards d’euros.
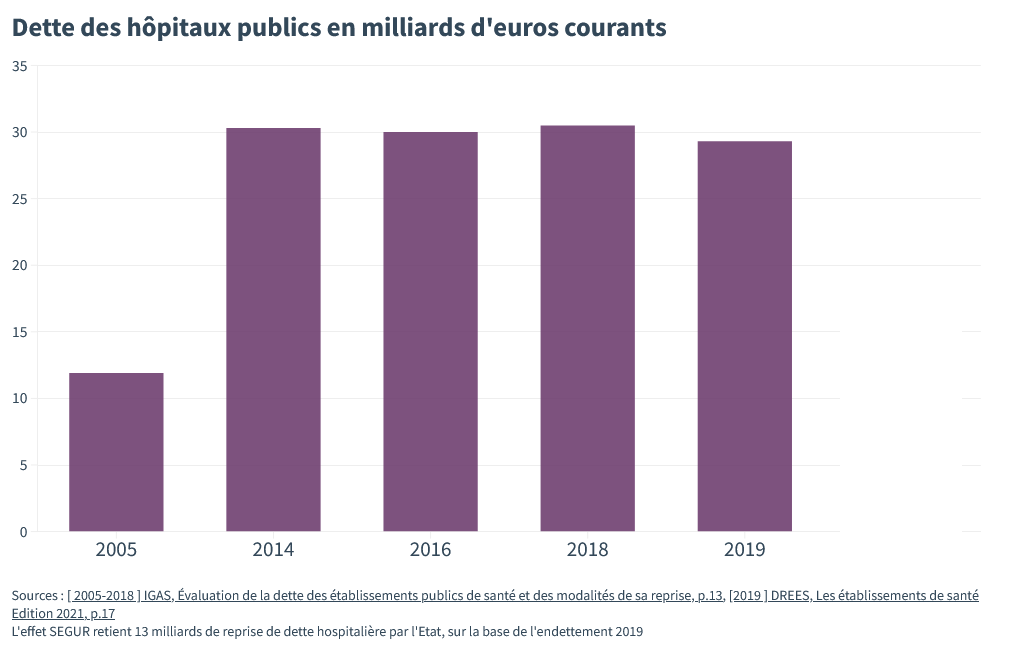
Ces chiffres nous montrent quelque chose de très important. Les hôpitaux ont TOUT fait depuis 10 ans, 15 ans, pour tenir des budgets d’austérité trop serrés. Ils ont sous-recruté, sous-payé, sous-investi, se sont même endettés pour compenser le manque de moyens.
Mais on est arrivé au bout de cette logique. On ne peut pas économiser toujours plus année après année, financer systématiquement moins que les besoins, sans que ça craque au bout d’un certain temps.
Le Covid a-t-il changé la donne ? Le Ségur de la santé
Avec le Covid, la gestion austéritaire de l’hôpital et le nouveau management public ont enfin été questionnés.
Premier élément, la remise en question du financement à l’activité à l’hôpital, la fameuse “Tarification à l’acte” ou T2a.
Cette diminution progressive de la T2A était déjà dans les cartons du plan “Ma santé 2022” (p.29), la réforme de l’hôpital amorcée en 2018.

La “grève du codage” a accéléré le mouvement et le Covid a, en quelque sorte, “validé” cette logique. Le gouvernement a acté (p.31) que financer l’hôpital uniquement en fonction de l’activité – de la tarification à l’acte – c’est un modèle qui fonctionne mal.

[ SOURCE : Ministère de la santé, Ségur de la santé, Un an de transformations pour le système de santé, 2021, p.31 ]
Deuxième point qui a changé avec la pandémie : les budgets. Là, on pense au fameux Ségur de la santé.
Le Ségur a permis qu’en 2021, pour la première fois depuis des lustres, les budgets votés pour la santé soient supérieurs à l’augmentation des besoins.
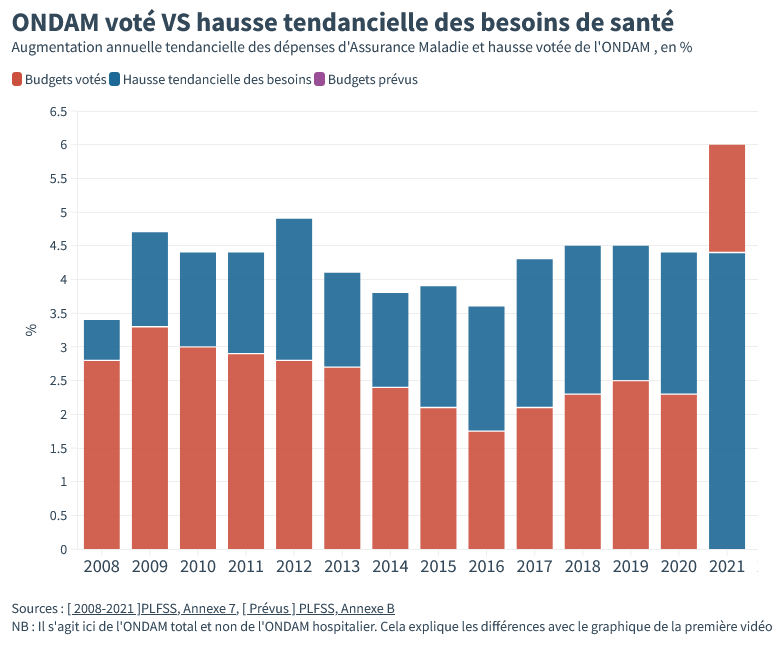
Si on met de côté les dépenses exceptionnelles liées au Covid, les tests, les réas, les vaccins tout ça, les dépenses de santé devaient augmenter de 4.4 % en 2020-2021. Grâce au Ségur, les députés LREM ont voté +6 % d’augmentation de budget !
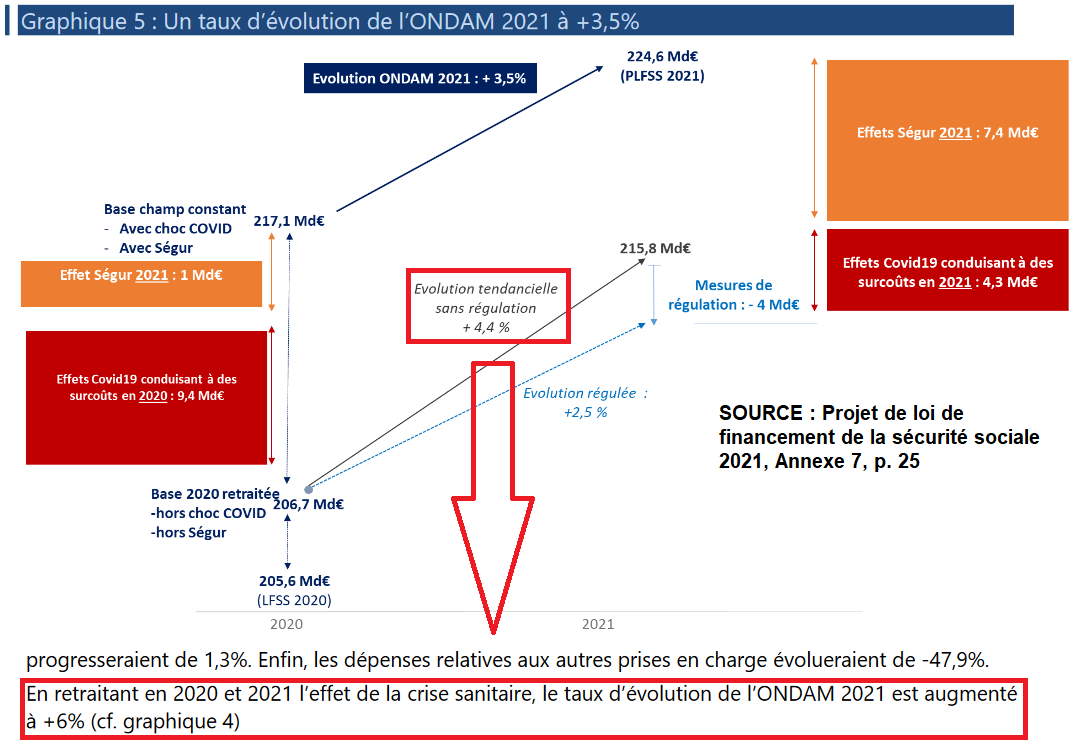
Voilà pour le tableau général. Entrons maintenant dans le détail des mesures décidées lors du Ségur.
Le Ségur est un plan de financement de la santé qui s’appuie, grosso modo, sur 4 piliers :
- L’augmentation des rémunérations
- Le recrutement de soignants
- La reprise par l’Etat d’une partie de la dette des hôpitaux
- Un plan pour relancer les investissements.
D’abord les rémunérations. Le gouvernement a décidé d’augmenter pas mal tous les soignants : des médecins aux aides-soignants en passant par les infirmiers.
En entrée de carrière, le salaire des infirmiers a été augmenté de presque 300 €n celui des aides-soignants de 230 €, celui des infirmiers spécialisés de 200 €. Il s’agit là d’augmentations de plus de 15% à chaque fois.
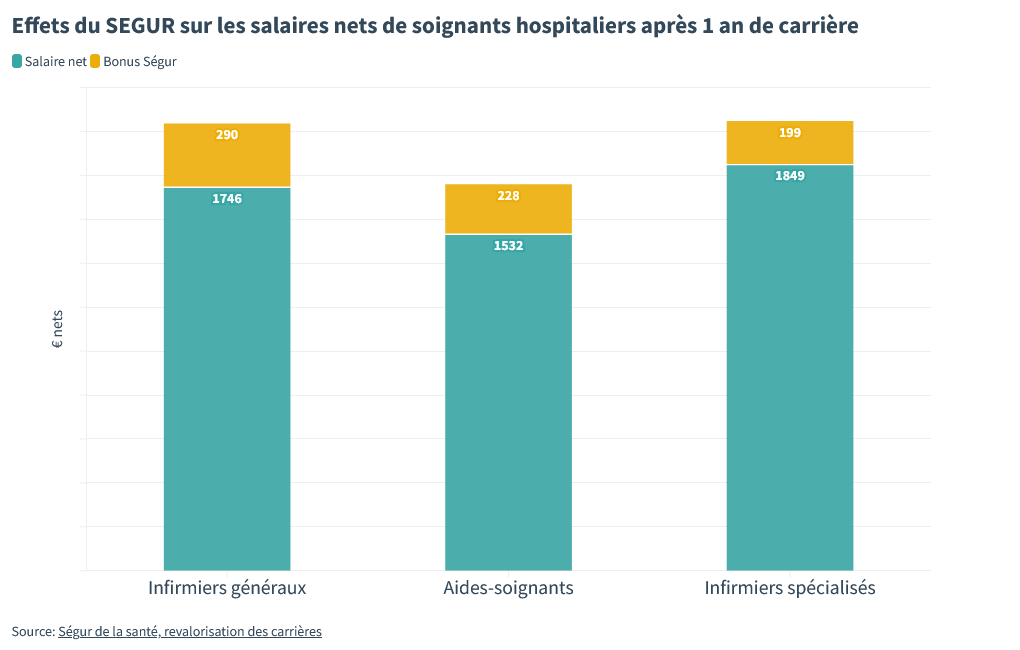
Les médecins aussi sont augmentés, de même que les internes et autres étudiants en médecine.
Ces augmentations représentent clairement un premier vrai pas dans le bon sens. Seulement, il semblerait que malheureusement, elles ne suffiront pas à combler notre retard par rapport aux autres pays riches. (OU Le monde).

Le recrutement maintenant. Le plan annonce 15 000 recrutements à l’hôpital.
[ SOURCE : Ministère de la Santé, Accords carrières, métiers et rémunération, 2020 ]
Cette annonce, elle semble, pour être prudent dans le choix des mots, modeste quand on sait qu’à l’hôpital il y’a 500 000 soignants para-médicaux dont 263 000 infirmiers.
[ SOURCE : DREES, Evolution des effectifs salariés à l’hôpital depuis 15 ans, 2020 ]
Pourquoi des annonces si modestes? Le gouvernement a vraiment pas compris que y avait un problème de sous-effectif à l’hôpital ?
Non, leur annonce de 15 000 recrutements, vise d’abord à remplir les “emplois vacants”, qui en représenteraient la moitié : 7500 postes.

Le gouvernement espère donc qu’avec la hausse de rémunération proposée dès les débuts de carrière, l’hôpital redeviendra assez attractif pour remplir tous les postes.
15 000 c’est donc un point de départ encourageant mais vraiment insuffisant pour infléchir vraiment le mal-être et le sous-effectif à l’hôpital.
La dette maintenant. Le Ségur annonce bien que l’Etat va reprendre 13 milliards d’euros de la dette des hôpitaux et lancer un plan d’investissement. Cette annonce n’est pas nouvelle – Ma santé 2022 prévoyait déjà 10 milliards d’euros de reprise – mais représente bien représente 44 % des 30 milliards de dette.
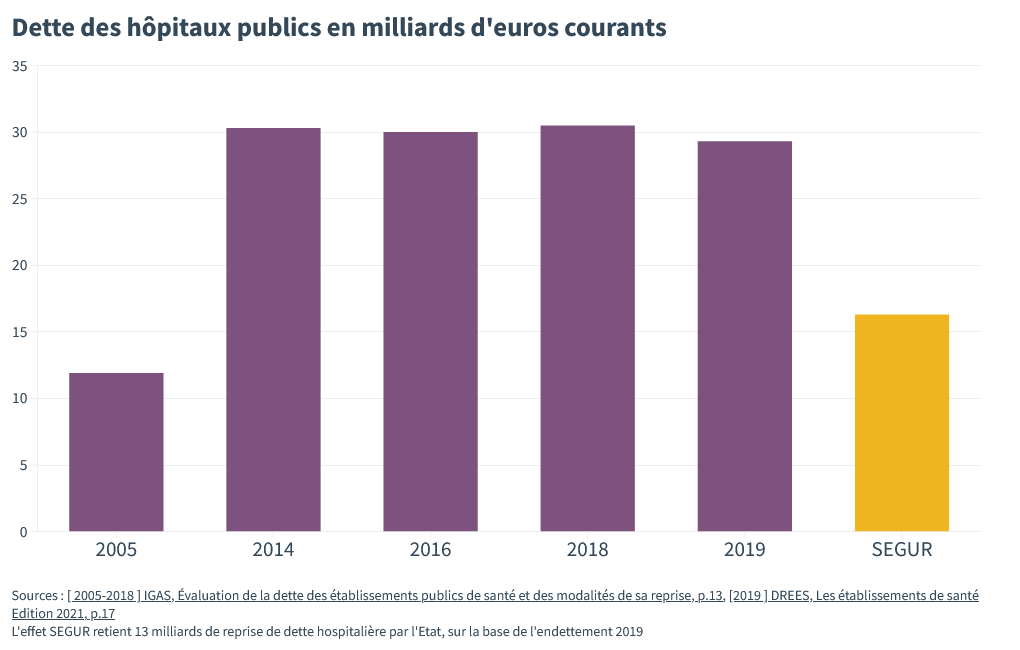
Il faudra néanmoins être attentif aux modalités de cette reprise de dette. Pour le moment, rien est défini précisément mais, si on en croit un rapport de l’IGAS (p.7), elle pourrait être conditionnée à tout un tas d’indicateurs et, surtout, à des “contrats conclus avec les hôpitaux”.

Il n’est donc pas impossible du tout que ces contrats soient l’occasion de tenir les directeurs par le col et de les forcer à la “bonne gestion”, autrement dit à de futures économies supplémentaires.
Les investissements maintenant. Le ministre de la Santé Olivier Véran annonce 19 milliards d’euros d’investissement. Attention ici, tout n’est pas pour l’hôpital.
En comptant très large, les investissements annoncés pour l’hôpital représentent une dizaine de milliards d’euros étalés sur 10 ans. On serait en moyenne autour d’1 milliard en plus par an pour les hôpitaux.

Que penser de cette somme ? Voilà, schématiquement, ce que donnerait un milliard annuel d’investissement supplémentaire à l’hôpital.
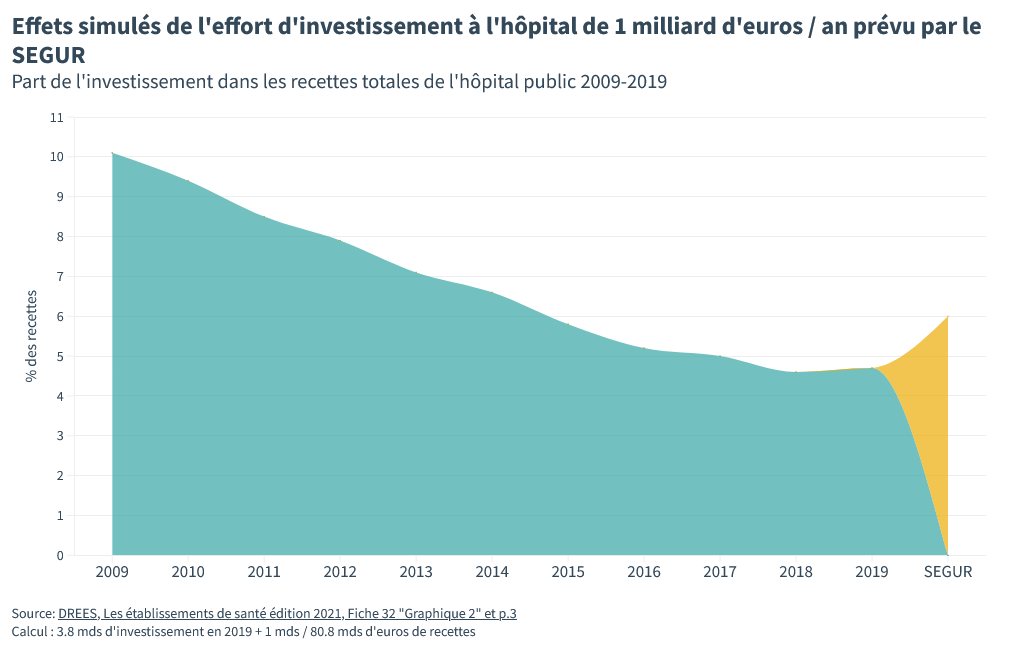
C’est mieux qu’en 2019 c’est sûr mais on est loin des niveaux d’investissements d’il y a 10 ans.
Si on avait voulu simplement revenir à ces niveaux-là, sans rattraper toutes ces années d’investissement en berne, il aurait fallu que le Ségur vote 4 à 5 milliards d’investissements supplémentaires par an.
Conclusion du Ségur : on a bien des mesures qui vont dans le bon sens, notamment sur les rémunérations et la dette. Mais qui dit “dans le bon sens” dit qu’il faut absolument poursuivre et amplifier l’effort ces prochaines années pour reconstruire vraiment l’hôpital.
Problème, ce n’est pas ce qui est prévu par Emmanuel Macron.
L’espoir du Ségur vite enterré : le retour à l’austérité en 2023
Macron prévoit déjà un retour à l’austérité pour l’hôpital. Ce n’est pas nous qui lui faisons un procès d’intention. Non, c’est ce qui est écrit noir sur blanc dans les hypothèses que retient la loi de financement de la Sécu votée en décembre 2021.
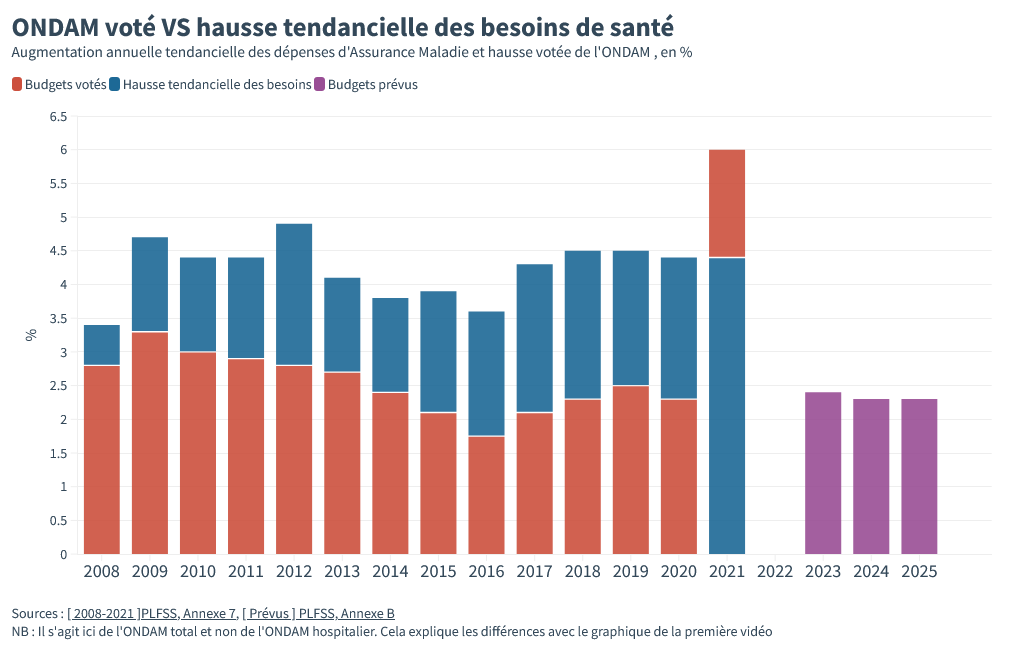
Dès 2023, le budget de la santé doit revenir à son niveau d’augmentation d’avant crise, autour de 2-2,5% d’augmentation par an. Il suffit de regarder la tendance avant 2019 pour comprendre que ces niveaux d’augmentations de budget ont toutes les chances d’être inférieurs à la hausse tendancielle des besoins de santé.
Autrement dit, Emmanuel Macron prévoit le retour de l’austérité à l’hôpital dès le début de son possible deuxième quinquennat.
Rompre avec la logique d’austérité : financer correctement l’hôpital pour le renforcer
Avec nos deux vidéos sur l’hôpital, on comprend qu’on est aujourd’hui face à un vrai choix collectif.
La population française a augmenté, et la part des gens plus âgés, qui ont plus besoin de soins, a aussi progressé.
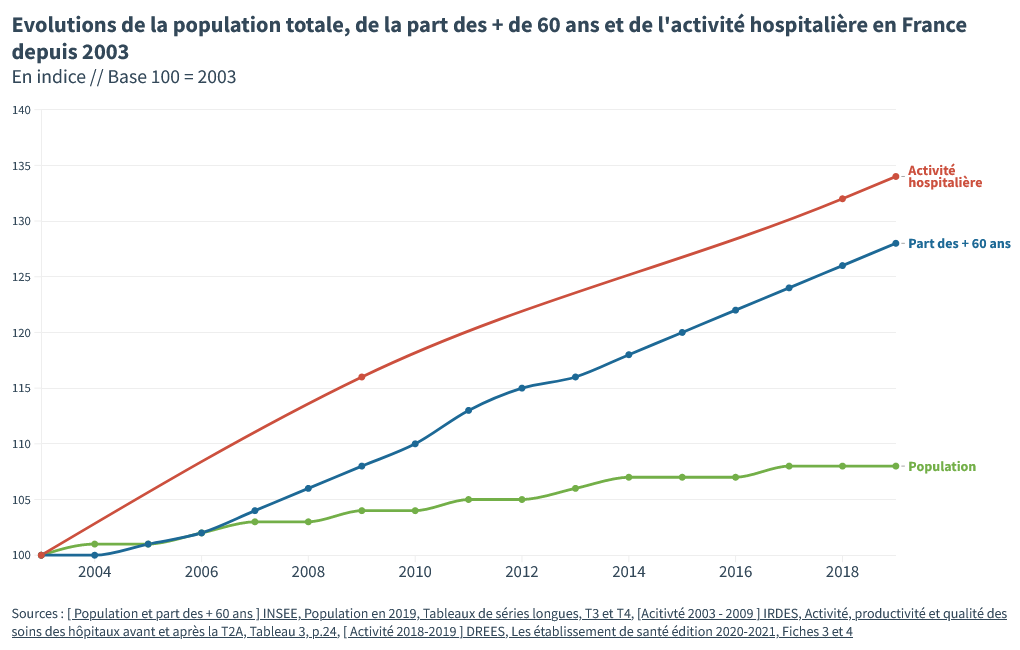
Résultat : plus de boulot pour l’hôpital !
Certains médicaments, certaines opérations coûtent moins cher – et c’est tant mieux – mais d’autres nouveaux traitements coûtent bonbon.
Conséquence : si on veut que notre hôpital public puisse faire face à l’augmentation des besoins de santé, si on veut garder une bonne qualité de soins, si on veut des soignants qui travaillent dans des conditions décentes, il faut accepter de mettre un peu plus d’argent dans la santé et dans l’hôpital.
Plus de besoin de santé – plus d’argent à l’hôpital. C’est aussi simple que ça.
Le Ségur – et surtout, le Covid – a bien augmenté la part des dépenses de santé dans le PIB (p.14). Il faut impérativement poursuivre dans cette voie et non revenir derechef à l’austérité.
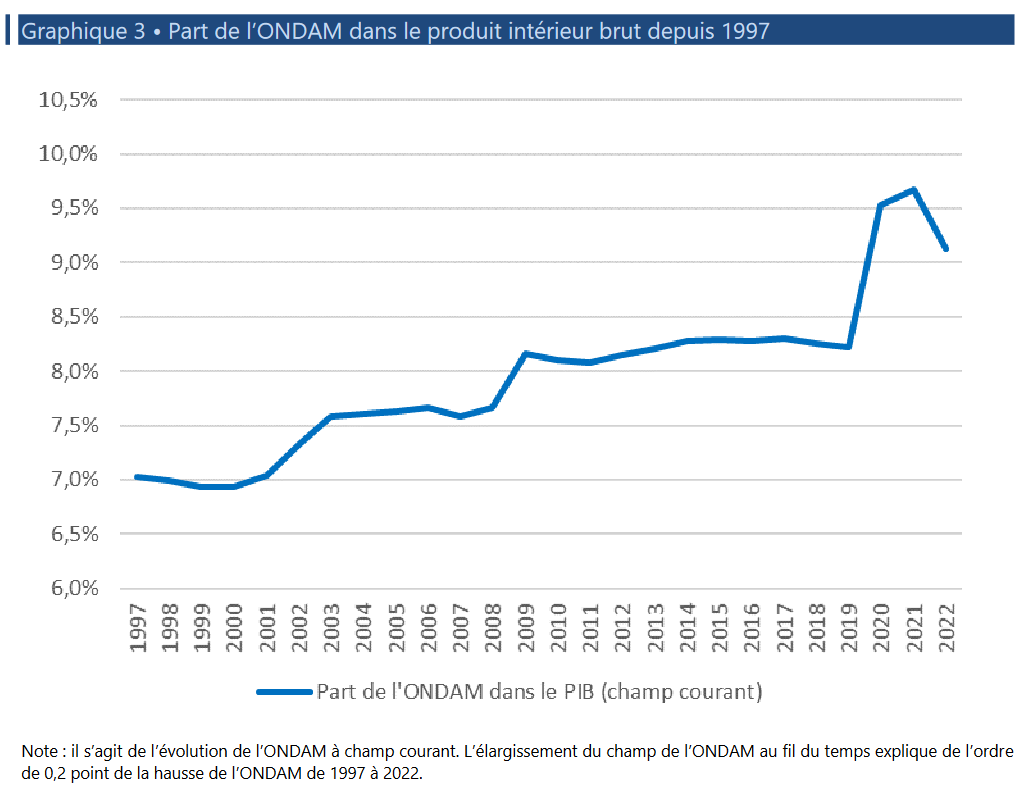
Si on refuse de voir cette réalité en face, si on refuse d’augmenter un peu la part de la richesse du pays qui va dans la santé, si on cherche à tout prix à gratter partout le moindre euro, alors y’a pas le choix, on va dégrader fortement la qualité des soins à l’hôpital. Les soignants et la population entière vont en pâtir.





























